Bệnh phổi tắc nghẽn mạn tính (COPD) là bệnh hô hấp phổ biến có thể phòng và điều trị được. Các phác đồ điều trị bệnh hiện nay không thể chữa hết hẳn COPD, nhưng có thể giúp bạn cải thiện các triệu chứng và chậm tổn thương phổi.
Phổi tắc nghẽn mạn tính – COPD là gì?
Phổi tắc nghẽn mạn tính COPD là bệnh đặc trưng bởi các triệu chứng hô hấp dai dẳng và giới hạn luồng khí, là hậu quả của những bất thường của đường thở và/hoặc phế nang thường do phơi nhiễm với các phân tử hoặc khí độc hại, trong đó khói thuốc lá, thuốc lào là yếu tố nguy cơ chính, ô nhiễm không khí và khói chất đốt cũng là yếu tố nguy cơ quan trọng gây bệnh phổi tắc nghẽn mạn tính.
Các bệnh đồng mắc và đợt kịch phát làm nặng thêm tình trạng bệnh.
Bệnh phổi tắc nghẽn mạn tính là một trong những nguyên nhân hàng đầu gây bệnh tật và tử vong trên toàn thế giới dẫn đến gánh nặng kinh tế xã hội ngày càng gia tăng. Dựa trên các nghiên cứu dịch tễ học, số ca mắc bệnh phổi tắc nghẽn mạn tính ước tính là khoảng 385 triệu năm 2010, với tỷ lệ mắc trên thế giới là 11,7% và khoảng 3 triệu ca tử vong hàng năm. Ở Việt Nam nghiên cứu về dịch tễ học của BPTNMT năm 2009 cho thấy tỷ lệ mắc ở người > 40 tuổi là 4,2%. Với sự gia tăng tỷ lệ hút thuốc lá tại các nước đang phát triển và sự già hóa dân số ở những quốc gia phát triển, tỷ lệ mắc BPTNMT được dự đoán sẽ tăng cao trong những năm tới và đến năm 2030 ước tính có trên 4,5 triệu trường hợp tử vong hàng năm do phổi tắc nghẹn mạn tính và các rối loạn liên quan.
Ngày thế giới phòng chống bệnh phổi tắc nghẽn mạn tính – COPD
Ngày thế giới phòng chống bệnh phổi tắc nghẽn mạn tính COPD là ngày thứ 4, tuần thứ 3 của tháng 11. Đây là ngày được chọn bởi Hiệp hội phòng, chống Bệnh phổi tắc nghẽn mạn tính (COPD) toàn cầu với mong muốn nâng cao được nhận thức của người bệnh và cộng đồng về căn bệnh nguy hiểm này.
Chuẩn đoán bệnh phổi tắc nghẽn mạn tính – COPD
Tại cơ sở y tế không có thiết bị đo chức năng thông khí, các bác sĩ sẽ khai thác kỹ tiền sử tiếp xúc với các yếu tố nguy cơ gây bệnh, thăm khám lâm sàng để tìm các dấu hiệu định hướng chẩn đoán bệnh lý phổi tắc nghẽn mạn tính – COPD:
− Bệnh hay gặp ở nam giới trên 40 tuổi.
− Tiền sử: hút thuốc lá, thuốc lào (bao gồm cả hút thuốc chủ động và thụ động). Ô nhiễm môi trường trong và ngoài nhà: khói bếp, khói, chất đốt, bụi nghề nghiệp (bụi hữu cơ, vô cơ), hơi, khí độc. Nhiễm khuẩn hô hấp tái diễn, lao phổi... Tăng tính phản ứng đường thở (hen phế quản hoặc viêm phế quản co thắt).
− Ho, khạc đờm kéo dài không do các bệnh phổi khác như lao phổi, giãn phế quản...: là triệu chứng thường gặp. Lúc đầu có thể chỉ có ho ngắt quãng, sau đó ho dai dẳng hoặc ho hàng ngày (ho kéo dài ít nhất 3 tháng trong 1 năm và trong 2 năm liên tiếp), ho khan hoặc ho có đờm, thường khạc đờm về buổi sáng. Ho đờm mủ là một trong các dấu hiệu của đợt cấp do bội nhiễm.
− Khó thở: tiến triển nặng dần theo thời gian, lúc đầu chỉ có khó thở khi gắng sức, sau đó khó thở cả khi nghỉ ngơi và khó thở liên tục. Bệnh nhân “phải gắng sức để thở”, “khó thở, nặng ngực”, “cảm giác thiếu không khí, hụt hơi” hoặc “thở hổn hển”, thở khò khè. Khó thở tăng lên khi gắng sức hoặc nhiễm trùng đường hô hấp.
− Các triệu chứng ho khạc đờm, khó thở dai dẳng và tiến triển nặng dần theo thời gian.
− Khám lâm sàng:
+ Giai đoạn sớm của bệnh khám phổi có thể bình thường. Cần đo chức năng thông khí ở những đối tượng có yếu tố nguy cơ và có triệu chứng cơ năng gợi ý (ngay cả khi thăm khám bình thường) để chẩn đoán sớm bệnh phổi tắc nghẽn mạn tính. Nếu bệnh nhân có khí phế thũng có thể thấy lồng ngực hình thùng, gõ vang, rì rào phế nang giảm.
+ Giai đoạn nặng hơn khám phổi thấy rì rào phế nang giảm, có thể có ran rít, ran ngáy, ran ẩm, ran nổ.
+ Giai đoạn muộn có thể thấy những biểu hiện của suy hô hấp mạn tính: tím môi, tím đầu chi, thở nhanh, co kéo cơ hô hấp phụ, biểu hiện của suy tim phải (tĩnh mạch cổ nổi, phù 2 chân, gan to, phản hồi gan tĩnh mạch cổ dương tính).
Khi phát hiện bệnh nhân có các triệu chứng nghi ngờ phổi tắc nghẽn mạn tính như trên cần chuyển bệnh nhân đến các cơ sở y tế có đủ điều kiện (tuyến huyện, tuyến tỉnh hoặc tuyến trung ương…) để làm thêm các thăm dò chẩn đoán: đo chức năng thông khí, chụp X-quang phổi, điện tim... nhằm chẩn đoán xác định và loại trừ những nguyên nhân khác có triệu chứng lâm sàng giống bệnh phổi tắc nghẽn mạn tính.
Bảng câu hỏi tầm soát BPTNMT ở cộng đồng (theo GOLD)
|
STT
|
CÂU HỎI
|
CHỌN CÂU TRẢ LỜI
|
|
1
|
Ông/bà có ho vài lần trong ngày ở hầu hết các ngày
|
Có
|
Không
|
|
2
|
Ông/bà có khạc đờm ở hầu hết các ngày
|
Có
|
Không
|
|
3
|
Ông/bà có dễ bị khó thở hơn những người cùng tuổi
|
Có
|
Không
|
|
4
|
Ông/bà có trên 40 tuổi
|
Có
|
Không
|
|
5
|
Ông/bà vẫn còn hút thuốc lá hoặc đã từng hút thuốc lá
|
Có
|
Không
|
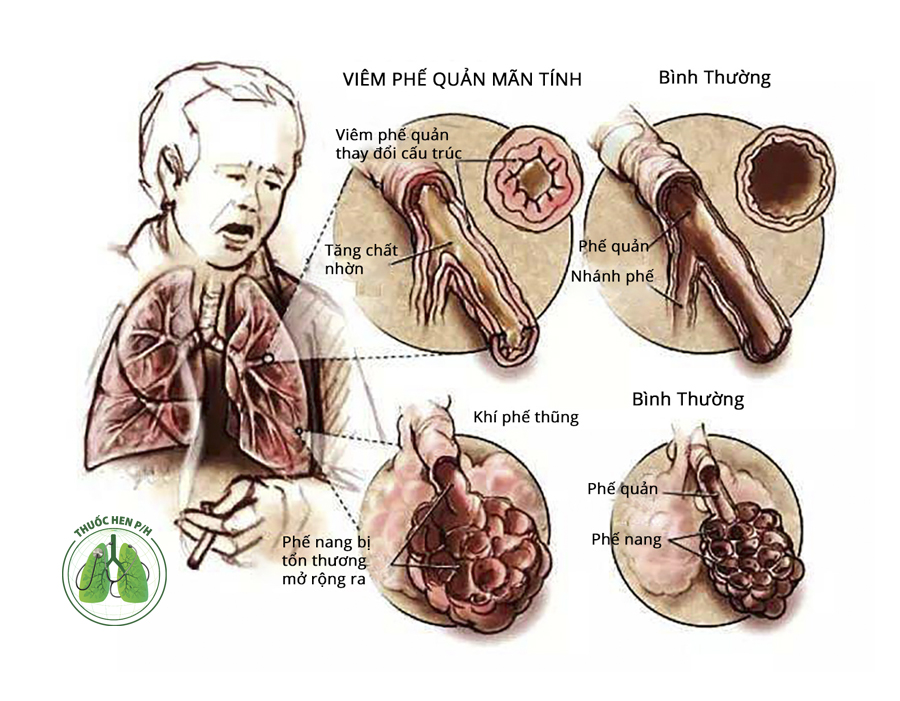
Bệnh phổi tắc nghẽn mạn tính đặc trưng bởi viêm phế quản mạn và khí phế thũng (Ảnh minh họa)
Nếu bạn trả lời có từ 3 câu trở lên. Hãy đến gặp bác sĩ ngay để được chẩn đoán và điều trị kịp thời.
Chẩn đoán phân biệt bệnh lý phổi tắc nghẽn mạn tính và các bệnh lý khác
− Lao phổi: gặp ở mọi lứa tuổi, ho kéo dài, khạc đờm hoặc có thể ho máu, sốt kéo dài, gầy sút cân... X-quang phổi: tổn thương thâm nhiễm hoặc dạng hang, thường ở đỉnh phổi. Xét nghiệm đờm, dịch phế quản: thấy hình ảnh trực khuẩn kháng cồn, kháng toan, hoặc thấy trực khuẩn lao khi nuôi cấy trên môi trường lỏng MGIT Bactec.
− Giãn phế quản: ho khạc đờm kéo dài, đờm đục hoặc đờm mủ nhiều, nghe phổi có ran nổ, ran ẩm. Chụp cắt lớp vi tính ngực lớp mỏng 1mm, độ phân giải cao: thấy hình ảnh giãn phế quản.
− Suy tim xung huyết: tiền sử THA, bệnh lý van tim; xquang phổi: bóng tim to có thể có dấu hiệu phù phổi, đo chức năng thông khí: rối loạn thông khí hạn chế, không có tắc nghẽn.
− Viêm toàn tiểu phế quản (hội chứng xoang phế quản): gặp ở cả 2 giới, hầu hết nam giới không hút thuốc, có viêm mũi xoang mạn tính. X-quang phổi và chụp cắt lớp vi tính lớp mỏng độ phân giải cao cho thấy những nốt sáng nhỏ trung tâm tiểu thùy lan tỏa và ứ khí.
− Hen phế quản:
|
Hen phế quản
|
Bệnh phổi tắc nghẽn mạn tính
|
|
Thường bắt đầu khi còn nhỏ.
|
Xuất hiện thường ở người > 40 tuổi.
|
|
Các triệu chứng biến đổi từng ngày
|
Các triệu chứng tiến triển nặng dần.
|
|
Tiền sử dị ứng thời tiết, dị ứng thức ăn, viêm khớp, và/hoặc eczema, chàm. Gia đình có người cùng huyết thống mắc hen.
|
Tiền sử hút thuốc lá, thuốc lào nhiều năm.
|
|
Các triệu chứng ho, khó thở thường xuất hiện vào ban đêm/sáng sớm.
|
Khó thở lúc đầu khi gắng sức sau khó thở
liên tục.
|
|
Khám ngoài cơn hen có thể hoàn toàn bình
thường.
|
Luôn có triệu chứng khi khám phổi.
|
|
Giới hạn luồng khí dao động: FEV1 dao động trong khoảng 20% và 200ml hoặc hồi phục hoàn toàn: FEV1/FVC ≥ 70% sau test hồi phục phế quản.
|
Rối loạn thông khí tắc nghẽn không phục hồi hoàn toàn: FEV1/FVC < 70% sau test hồi phục phế quản.
|
|
Hiếm khi có biến chứng tâm phế mạn hoặc suy hô hấp mạn.
|
Biến chứng tâm phế mạn hoặc suy hô hấp mạn tính thường xảy ra ở giai đoạn cuối.
|
Đánh giá mức độ của bệnh phổi tắc nghẽn mạn tính COPD
Mục tiêu của đánh giá bệnh phổi tắc nghẽn mạn tính để xác định mức độ hạn chế của luồng khí thở, ảnh hưởng của bệnh đến tình trạng sức khỏe của người bệnh và nguy cơ các biến cố trong tương lai giúp điều trị bệnh hiệu quả hơn.
Đánh giá bệnh phổi tắc nghẽn mạn tính dựa trên các khía cạnh sau: mức độ tắc nghẽn đường thở, mức độ nặng của triệu chứng và sự ảnh hưởng của bệnh đối với sức khỏe và cuộc sống của bệnh nhân, nguy cơ nặng của bệnh (tiền sử đợt cấp/năm trước) và các bệnh lý đồng mắc.
Người bệnh có thể truy cập link sau để làm trắc nghiệm đánh giá mức độ kiểm soát bệnh phổi tắc nghẽn mạn tính COPD: https://www.benhhen.vn/form-khao-sat-1.html
Phân loại bệnh nhân mắc phổi tắc nghẽn mạn tính theo các nhóm triệu chứng bao gồm:
− BPTNMT nhóm A - Nguy cơ thấp, ít triệu chứng: có 0 - 1 đợt cấp trong vòng 12 tháng qua (đợt cấp không nhập viện và không phải sử dụng kháng sinh, corticosteroid) và mMRC 0 - 1 hoặc CAT < 10.
− BPTNMT nhóm B - Nguy cơ thấp, nhiều triệu chứng: có 0 - 1 đợt cấp trong vòng 12 tháng qua (đợt cấp không nhập viện, không phải sử dụng kháng sinh, corticosteroid) và mMRC ≥ 2 hoặc điểm CAT ≥ 10.
− BPTNMT nhóm C - Nguy cơ cao, ít triệu chứng: có ≥ 2 đợt cấp trong vòng 12 tháng qua (hoặc 1 đợt cấp nặng phải nhập viện hoặc phải đặt nội khí quản) và mMRC 0 - 1 hoặc điểm CAT <10.
− BPTNMT nhóm D - Nguy cơ cao, nhiều triệu chứng: có ≥ 2 đợt cấp trong vòng 12 tháng qua hoặc 1 đợt cấp phải nhập viện và mMRC ≥ 2 hoặc điểm CAT ≥ 10.
Chẩn đoán: BPTNMT GOLD 1, 2, 3, 4; nhóm A, B, C, D
Nguyên tắc điều trị bệnh phổi tắc nghẽn mạn tính theo hướng dẫn của Bộ Y tế
Những lưu ý chung khi điều trị phổi tắc nghẽn mạn tính:
- Ngừng tiếp xúc với yếu tố nguy cơ
Ngừng tiếp xúc với khói thuốc lá, thuốc lào, bụi, khói bếp rơm, củi, than, khí độc...
- Cai nghiện thuốc lá, thuốc lào
Cai thuốc là biện pháp rất quan trọng ngăn chặn bệnh phổi tắc nghẽn mạn tính tiến triển nặng lên. Trong cai thuốc, việc tư vấn cho người bệnh đóng vai trò then chốt, các thuốc hỗ trợ cai giúp người bệnh cai thuốc dễ dàng hơn.
a) Chiến lược tư vấn người bệnh cai thuốc lá
− Tìm hiểu lý do cản trở người bệnh cai thuốc lá: sợ cai thuốc thất bại, hội chứng cai gây khó chịu, mất đi niềm vui hút thuốc, căng thẳng,...
− Sử dụng lời khuyên 5A:
+ Ask - Hỏi: xem tình trạng hút thuốc của người bệnh để có kế hoạch phù hợp.
+ Advise - Khuyên: đưa ra lời khuyên phù hợp và đủ sức thuyết phục người bệnh bỏ hút thuốc.
+ Assess - Đánh giá: xác định nhu cầu cai thuốc thực sự của người bệnh.
+ Assist - Hỗ trợ: giúp người bệnh xây dựng kế hoạch cai thuốc, tư vấn, hỗ trợ và chỉ định thuốc hỗ trợ cai nghiện thuốc lá nếu cần.
+ Arrange - Sắp xếp: có kế hoạch theo dõi, hỗ trợ trực tiếp hoặc gián tiếp để người bệnh cai được thuốc và tránh tái nghiện.
b) Thuốc hỗ trợ cai thuốc lá
Việc dùng thuốc hỗ trợ cai thuốc lá giúp giảm nhẹ hội chứng cai thuốc và làm tăng tỷ lệ cai thuốc thành công. Các thuốc có thể chỉ định: nicotine thay thế, bupropion, varenicline.
− Nicotine thay thế.
+ Chống chỉ định tương đối ở bệnh nhân tim mạch có nguy cơ cao (vừa mới bị nhồi máu cơ tim cấp).
+ Các dạng thuốc: dạng xịt mũi, họng, viên ngậm, viên nhai, miếng dán da.
+ Thời gian dùng thuốc tùy thuộc vào mức độ nghiện thuốc lá (mức độ phụ thuộc nicotine): thông thường từ 2-4 tháng, có thể kéo dài hơn.
+ Tác dụng phụ: gây kích ứng da khi dán, khi uống có thể gây khô miệng, nấc, khó tiêu...
− Bupropion: tác dụng tăng cường phóng thích noradrenergic và dopaminergic ở hệ thần kinh trung ương giúp làm giảm ham muốn hút thuốc.
+ Không dùng cho bệnh nhân động kinh, rối loạn tâm thần, rối loạn hành vi ăn uống, dùng thuốc nhóm IMAO, đang điều trị cai nghiện rượu, suy gan nặng.
+ Thời gian điều trị 7 - 9 tuần, có thể kéo dài 6 tháng.
+ Liều cố định không vượt quá 300 mg/ngày:
Tuần đầu: 150 mg/ngày uống buổi sáng;
Từ tuần 2 - 9: 300mg/ngày chia 2 lần.
+ Tác dụng phụ: mất ngủ, khô miệng, nhức đầu, kích động, co giật.
− Varenicline có tác dụng giảm triệu chứng khi cai thuốc lá và giảm sảng khoái khi hút thuốc.
+ Chống chỉ định tương đối khi suy thận nặng (thanh thải Creatinine < 30ml/phút).
+ Thời gian điều trị 12 tuần, có thể kéo dài đến 6 tháng.
+ Liều điều trị:
Ngày 1 đến 3: 0,5mg/ngày uống buổi sáng;
Ngày 4 đến 7: 1mg/ngày chia 2 lần sáng-chiều;
Tuần 2 đến 12: 2mg/ngày chia 2 lần sáng-chiều.
+ Tác dụng phụ: buồn nôn, rối loạn giấc ngủ, ác mộng, trầm cảm, thay đổi hành vi.
- Tiêm vắc xin phòng nhiễm trùng đường hô hấp
− Nhiễm trùng đường hô hấp (cúm và viêm phổi...) là một trong các yếu tố nguy cơ gây đợt cấp BPTNMT. Việc tiêm phòng vắc xin có thể làm giảm các đợt cấp nặng và giảm tỷ lệ tử vong.
− Tiêm phòng vắc xin cúm vào đầu mùa thu và tiêm nhắc lại hàng năm cho các đối tượng mắc BPTNMT.
− Tiêm phòng vắc xin phế cầu mỗi 5 năm 1 lần và được khuyến cáo ở bệnh nhân mắc BPTNMT giai đoạn ổn định.
- Phục hồi chức năng hô hấp
- Các điều trị khác
− Vệ sinh mũi họng thường xuyên.
− Giữ ấm cổ ngực về mùa lạnh.
− Phát hiện sớm và điều trị kịp thời các nhiễm trùng tai mũi họng, răng hàm mặt.
− Phát hiện và điều trị các bệnh đồng mắc.
Các thuốc thường dùng điều trị bệnh phổi tắc nghẽn mạn tính
− Thuốc giãn phế quản được coi là nền tảng trong điều trị BPTNMT. Ưu tiên các loại thuốc giãn phế quản tác dụng kéo dài, dùng đường phun hít hoặc khí dung.
− Liều lượng và đường dùng của các thuốc này tùy thuộc vào mức độ và giai đoạn bệnh (tham khảo phụ lục thuốc điều trị bệnh phổi tắc nghẽn mạn tính).
|
Nhóm thuốc
|
Tên viết tắt
|
Hoạt chất
|
|
Cường beta 2 adrenergic tác dụng ngắn
|
SABA
|
Salbutamol, Terbutaline
|
|
Cường beta 2 adrenergic tác dụng dài
|
LABA
|
Indacaterol, Bambuterol
|
|
Kháng cholinergic tác dụng ngắn
|
SAMA
|
Ipratropium
|
|
Kháng cholinergic tác dụng dài
|
LAMA
|
Tiotropium
|
|
Cường beta 2 adrenergic tác dụng ngắn + kháng cholinergic tác dụng ngắn
|
SABA+SAMA
|
Ipratropium/salbutamol
Ipratropium/fenoterol
|
|
Cường beta 2 adrenergic tác dụng dài + kháng cholinergic tác dụng dài
|
LABA/LAMA
|
Indacaterol/Glycopyronium
Olodaterol/Tiotropium
Vilanterol/Umeclidinium
|
|
Corticosteroid dạng phun hít + cường beta 2 adrenergic tác dụng dài
|
ICS+LABA
|
Budesonid/Formoterol
Fluticason/Vilanterol
Fluticason/Salmeterol
|
|
Kháng sinh, kháng viêm
|
Macrolide
Kháng PDE4
|
Erythromycin
Rofumilast
|
|
Nhóm xanthine tác dụng ngắn/dài
|
Xanthine
|
Theophyllin/Theostat
|
Phác đồ điều trị bệnh phổi tắc nghẽn mạn tính – COPD theo nhóm bệnh nhân A, B, C, D
Bệnh nhân nhóm A
− Thuốc giãn phế quản được sử dụng khi cần thiết, thuốc giúp cải thiện triệu chứng khó thở.
− Có thể lựa chọn nhóm thuốc giãn phế quản tác dụng ngắn hoặc tác dụng dài.
− Tuỳ theo đáp ứng điều trị và mức độ cải thiện triệu chứng của bệnh nhân mà sẽ tiếp tục phác đồ điều trị hoặc đổi sang nhóm thuốc giãn phế quản khác.
Bệnh nhân nhóm B
− Lựa chọn điều trị tối ưu là thuốc giãn phế quản tác dụng kéo dài. Với bệnh nhân nhóm B, có thể lựa chọn khởi đầu điều trị với LABA hoặc LAMA. Không có bằng chứng để khuyến cáo sử dụng thuốc giãn phế quản tác dụng kéo dài nhóm nào giúp giảm triệu chứng tốt hơn nhóm nào. Lựa chọn thuốc tuỳ thuộc vào sự dung nạp và cải thiện triệu chứng của bệnh nhân.
− Đối với bệnh nhân vẫn còn khó thở dai dẳng khi dùng LABA hoặc LAMA đơn trị liệu, khuyến cáo sử dụng phối hợp hai nhóm thuốc giãn phế quản LABA/LAMA.
− Đối với bệnh nhân khó thở nhiều, có thể cân nhắc điều trị khởi đầu ngay bằng phác đồ phối hợp hai thuốc giãn phế quản LABA/LAMA.
− Nếu phối hợp hai nhóm thuốc giãn phế quản LABA/LAMA mà không cải thiện triệu chứng, có thể cân nhắc hạ bậc điều trị với một thuốc giãn phế quản tác dụng dài.
− Bệnh nhân nhóm B thường có bệnh đồng mắc kèm theo, có nhiều triệu chứng, khó tiên lượng cần được đánh giá và điều trị toàn diện bệnh đồng mắc.
Bệnh nhân nhóm C
− Khởi đầu điều trị bằng một loại thuốc giãn phế quản tác dụng kéo dài.
− Kết quả hai nghiên cứu so sánh đối đầu cho thấy LAMA có hiệu quả hơn LABA trong phòng ngừa đợt cấp, do đó khuyến cáo nên bắt đầu điều trị với LAMA.
− Bệnh nhân tiếp tục có đợt cấp có thể dùng LAMA/LABA hoặc LABA/ICS nhưng do ICS làm tăng nguy cơ xuất hiện viêm phổi ở một số bệnh nhân cho nên LABA/LAMA là lựa chọn ưu tiên.
− LABA/ICS có thể lựa chọn khi BN có tiền sử và/hoặc gợi ý chẩn đoán chồng lấp hen và BPTNMT hoặc tăng bạch cầu ái toan trong máu.
Bệnh nhân nhóm D
− Khởi đầu điều trị bằng phác đồ LABA/LAMA:
+ Kết quả các nghiên cứu trên bệnh nhân cho thấy điều trị phác đồ LABA/LAMA kết hợp cho hiệu quả vượt trội so với đơn trị liệu.
+ Nếu dùng phác đồ một thuốc giãn phế quản thì LAMA ưu thế hơn so với LABA trong phòng ngừa đợt cấp.
+ LABA/LAMA ưu thế hơn LABA/ICS trong việc phòng ngừa đợt cấp và cải thiện triệu chứng cho bệnh nhân BPTNMT nhóm D.
− Bệnh nhân nhóm D có nguy cơ cao mắc viêm phổi khi được điều trị bằng ICS.
− Một số bệnh nhân có thể khởi đầu điều trị bằng LABA/ICS nếu bệnh nhân có tiền sử và/hoặc gợi ý chẩn đoán chồng lấp hen và BPTNMT hoặc tăng bạch cầu ái toan trong máu.
− Nếu bệnh nhân vẫn xuất hiện đợt cấp mặc dù đã được điều trị bằng phác đồ LABA/LAMA, có thể áp dụng một trong hai phác đồ thay thế:
+ Nâng bậc với phác đồ LABA/LAMA/ICS dựa trên nghiên cứu được tiến hành so sánh hiệu quả của LABA/LAMA so với LABA/LAMA/ICS trong phòng ngừa đợt cấp.
+ Chuyển sang phác đồ LABA/ICS. Tuy nhiên, không có bằng chứng về việc chuyển phác đồ LABA/LAMA sang LABA/ICS cho kết quả phòng ngừa đợt cấp tốt hơn. Nếu điều trị LABA/ICS không cải thiện đợt cấp/triệu chứng, có thể thêm nhóm LAMA.
− Nếu bệnh nhân được điều trị với LABA/LAMA/ICS vẫn còn xuất hiện các đợt cấp những lựa chọn sau đây có thể xem xét:
+ Thêm nhóm roflumilast. Phác đồ này có thể xem xét chỉ định ở bệnh nhân với FEV1< 50% dự đoán và viêm phế quản mạn tính, đặc biệt là nếu họ đã có tiền sử ít nhất 1 lần nhập viện vì đợt cấp trong năm trước.
+ Thêm nhóm macrolid: cần xem xét tới yếu tố vi khuẩn kháng thuốc trước khi quyết định điều trị.
+ Ngừng ICS: một nghiên cứu cho thấy ICS ít hiệu quả, tăng nguy cơ tác dụng phụ (bao gồm cả viêm phổi) và ngừng thuốc ICS không gây ảnh hưởng đáng kể trên bệnh nhân.
Để lại SỐ ĐIỆN THOẠI , chúng tôi sẽ gọi điện tư vấn riêng cho bạn



















